Entrée des urgences. L’enseigne, accrochée à la bâtisse colossale d’un hôpital, scintille encore au cœur de la nuit. Elle reste cette dernière lumière vers laquelle se tourner pour être soigné, lorsque tous les cabinets de médecin sont fermés. Nombre de patients redoutent pourtant ce passage, tant l’accès aux services d’urgence est de plus en plus souvent restreint, soir et nuit, comme cet été.
C’est une grande première. Sur les trente-trois services d’urgences hospitaliers que compte la Bretagne à cinq départements, vingt sont régulés, la nuit, à partir de ce mois de juillet. De 18 h 30, jusqu’à 8 heures ou 8 h 30 le lendemain selon les sites. « Régulé » ne veut pas dire « fermé », mais « filtré ». Autrement dit, avant tout déplacement, il faut appeler le Samu, qui réoriente les patients en fonction du degré de l’urgence. Si elle est vitale et grave, le service mobile d’urgence et réanimation (Smur) reste disponible, jour et nuit.
À Vannes, Ploërmel, Lannion, Pontivy, Rennes, Saint-Malo, Dinan, Vitré, Fougères et Redon, cette règle est établie pour trois mois au moins, jusqu’au 1er octobre. À Saint-Brieuc, Guingamp, Paimpol, elle le sera entre le 12 juillet et le 25 août, sauf pour les urgences pédiatriques et gynécologiques.
Ce basculement vers un fonctionnement régulé, étendu à une telle échelle, est inédit en Bretagne. Mais aux urgences de Lannion, Vitré, Pontivy, et dans toutes celles de Loire-Atlantique, l’accueil était déjà restreint depuis six mois. À Saint-Malo et Dinan, depuis trois mois. Et même depuis deux ans, concernant l’hôpital de Carhaix, où l'accès est filtré non seulement la nuit, mais aussi en journée – excepté entre les 17 et 21 juillet, pendant... le festival des Vieilles Charrues.
Autant d’établissements, surtout ceux des terres, périphériques, où le manque de médecins urgentistes ne permet pas une ouverture permanente, au risque d’une saturation incessante. À Lannion, il faudrait environ seize médecins urgentistes en équivalent temps plein, ils ne sont que neuf.
À Pontivy, ils devraient être douze, ils sont six et demi. Ambroise Le Floc’h est l’un d’eux. L’urgentiste, aujourd’hui chef du service, raconte cette nuit de garde de novembre 2023, au cours de laquelle il s’est fait agresser par un patient : « J’arrive dans un service qui est dépassé, bondé. On a du mal à passer dans le couloir, parce qu’il est jonché de brancards avec une trentaine de patients qui attendent une place d’hospitalisation depuis deux jours, ou plus. Des personnes âgées, parfois démentes, avec une seule toilette pour trente. Je sais que je ne pourrai pas prendre soin de toutes. Et c’est terrible parce qu’on voit le visage de ces personnes se métamorphoser en une nuit. »
Cette crise des urgences tant médiatisée, en particulier lors des congés estivaux des soignants, ou l’hiver pendant les épidémies de grippe, est bel et bien endémique.
Prendre son mal en patience
En dix ans, le temps d’attente aux urgences a augmenté de quarante-cinq minutes. La moitié des patients y passaient plus de trois heures en 2023. Trois heures, c’est peu comparé aux huit heures trente d’attente moyenne, durant l’été 2024, aux urgences de la Cavale Blanche à Brest. Une centaine de personnes âgées y sont même restées vingt-quatre heures ou plus. La même année, aux urgences de Lannion, il fallait aussi patienter huit heures vingt-cinq avant d’être pris en charge et hospitalisé, trois heures de plus qu’en 2018.
Le temps pourtant est compté : une nuit passée sur un brancard aux urgences augmenterait en effet de près de 40 % le risque de mortalité hospitalière pour un patient de plus de 75 ans, selon l’étude « No Bed Night » de chercheurs de l’Assistance publique-Hôpitaux de Paris (AP-HP), de l’Institut national de la santé et de la recherche médicale (Inserm) et de Sorbonne Université.

Agrandissement : Illustration 2

À l’attente sur place s’ajoutent des déplacements longs, voire des errances, comme en Centre-Bretagne. Depuis juillet 2023, l’accès aux urgences de Carhaix est régulé jour et nuit. Les patients sont le plus souvent aiguillés par le Samu ou transportés en ambulance vers les hôpitaux de Quimper (quarante-cinq minutes de route), Morlaix (cinquante minutes), ou Brest (une heure quinze). « Une personne de mon entourage a fait un accident vasculaire cérébral, et n’a pas pu être prise en charge à Carhaix. Le Smur n’était pas disponible non plus, donc les pompiers sont venus la chercher et elle a été transférée à Brest. Elle n’a pas été prise en charge à temps et en garde des séquelles », témoigne Caroline Tromeur, ergothérapeute et secrétaire de la CGT de l’hôpital.
« Pour la population du Centre-Bretagne, l’impact de la fermeture des urgences est très important, nous avons des dizaines de récits d’événements graves », révèle Hanna Charles, médecin généraliste à Carhaix et membre du comité de défense de l’hôpital de cette commune du Finistère.
Un renoncement aux soins marqué depuis le covid
Il faut dire que les alternatives aux urgences pour se soigner sont maigres dans le bassin de Carhaix, et globalement dans les terres et dans le nord des Côtes-d’Armor, où manquent des médecins de ville.
Autour de Guingamp, Saint-Brieuc, Paimpol, Lannion, il y a moins de 15 % de généralistes, et moins de 9 % de spécialistes installés par rapport à la moyenne régionale. « Ici, la population est déjà défavorisée, elle cumule la perte de médecins de premiers recours et la difficulté d’accès aux spécialistes. Après le départ à la retraite de plusieurs médecins, on a eu des pathologies qui auraient dû être prises en charge plus tôt », observe aussi Grégory Pansin, responsable des urgences de Paimpol.
Les taux de pauvreté et de mortalité sont en effet plus élevés que la moyenne régionale dans ces mêmes pays de Carhaix, Guingamp et Paimpol. Ils cumulent ainsi les peines, puisque la population y est âgée et les problématiques de santé plus vives.
Nombre d’urgentistes et de professionnels hospitaliers rencontrés pour cette enquête témoignent d’une forme de renoncement aux soins et d’une paupérisation de leurs patients, comme Marie-Hélène Aleman-Trévidic, à l’hôpital de Pontivy. « Après le covid notamment, nous avons observé que beaucoup d’agriculteurs et de personnes âgées, “durs au mal”, sont venus se soigner tardivement. »
« Même si nous, médecins, étions plus nombreux, ça ne changerait sans doute pas grand-chose pour répondre aux besoins urgents, le soir et le week-end, lorsque nos cabinets sont fermés. À Carhaix, nous n’avons pas de SOS Médecins, pas de cliniques, nous avons besoin d’un accès direct aux urgences », insiste Hanna Charles.
Sa visite en Centre-Bretagne était fort attendue. Mais Yannick Neuder, ministre chargé de la santé et de l’accès aux soins, a choisi des termes bien prudents pour faire ses annonces, le 13 juin : « L’objectif est de pouvoir, je l’espère dans les meilleurs délais, d’ici à novembre, offrir un accès aux urgences cinq jours sur sept à Carhaix. » La régulation restera donc de mise dans tous les cas, les soirs et les week-ends.
Si la régulation est vécue comme une atteinte au droit d’accès à la santé, elle répond en fait à un problème plus profond : le manque de médecins de ville, obligeant l’usager à se rendre aux urgences pour des soins… non urgents. « Les pouvoirs publics soutiennent le modèle de régulation comme solution par défaut, en réponse aux problèmes de démographie médicale », résumait en 2023 Ariane Bénard, directrice du centre hospitalier de Saint-Brieuc. Désormais, le basculement vers ce système est engagé, partout en Bretagne. Mais comment en est-on arrivé à un tel dévoiement des « vraies » missions des urgences ?
Des urgences au secours de la médecine de ville
« Dernièrement, j’ai eu une patiente envoyée par son médecin généraliste pour un bouton sur la joue. Je ne suis pas dermatologue ! Certes, il va falloir l’enlever, mais il n’y avait aucun caractère d’urgence », témoigne un urgentiste au CHU de Rennes, illustrant la pénurie de spécialistes.
Une pénurie subie par les médecins eux-mêmes. « Il y a dix ans, si nous avions besoin d’une radio pour un patient, on pouvait l’avoir dans les quarante-huit heures, explique Laure Fiquet, médecin généraliste installée à 20 kilomètres de Rennes. Depuis, c’est impossible, on est obligés de les envoyer aux urgences. »
Au CHU de Rennes, entre 2019 et 2023, le nombre de passages aux urgences adultes a augmenté de 11 %. À l’échelle de la région Bretagne, l’augmentation est de 4,9 % par rapport à 2016. « Les médecins urgentistes récupèrent l’intégralité des gardes de nuit et de week-end », dénonce le professeur Louis Soulat, chef du Samu d’Ille-et-Vilaine et vice-président du syndicat Samu-Urgences de France. En 2022 en effet, seulement la moitié des médecins généralistes bretons participaient aux gardes de nuit et de week-end en maison médicale de garde.
Les médecins régulateurs manquent à l’appel
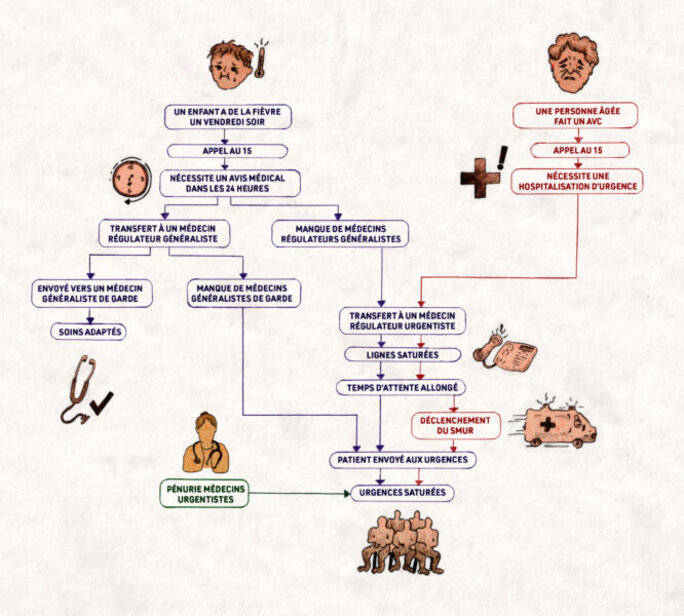
Pour désengorger les urgences, il faudrait d’abord différencier systématiquement ce qui relève de l’urgence de ce qui relève d’un problème de santé nécessitant simplement un avis médical dans les douze à quarante-huit heures. C’est l’objectif de l’appel au 15 : réguler pour que seuls les patients relevant réellement d’une urgence arrivent aux urgences.
Mais la régulation elle-même manque de médecins généralistes volontaires : si le nombre d’appels au 15 a augmenté de 30 % à Rennes depuis 2019, seulement 144 médecins généralistes participent à la régulation en Bretagne, sur les 3 032 installés. Leur participation repose sur une incitation financière : chaque heure de régulation donne lieu à une indemnité brute de 100 euros ; pour une nuit de garde de 20 heures à 8 heures du matin, un médecin régulateur généraliste touchera ainsi 1 200 euros d’indemnité.
Mais ces émoluments ne suffisent pas à motiver les généralistes, et le 15 est régulièrement saturé. En théorie, les assistants de régulation médicale prennent les appels et font le tri entre soins urgents et non urgents pour les répartir entre médecins régulateurs urgentistes et médecins régulateurs généralistes. Sauf que « parfois il n’y a qu’un seul médecin régulateur généraliste sur le planning », dénonce le médecin urgentiste du CHU.
Agrandissement : Illustration 4
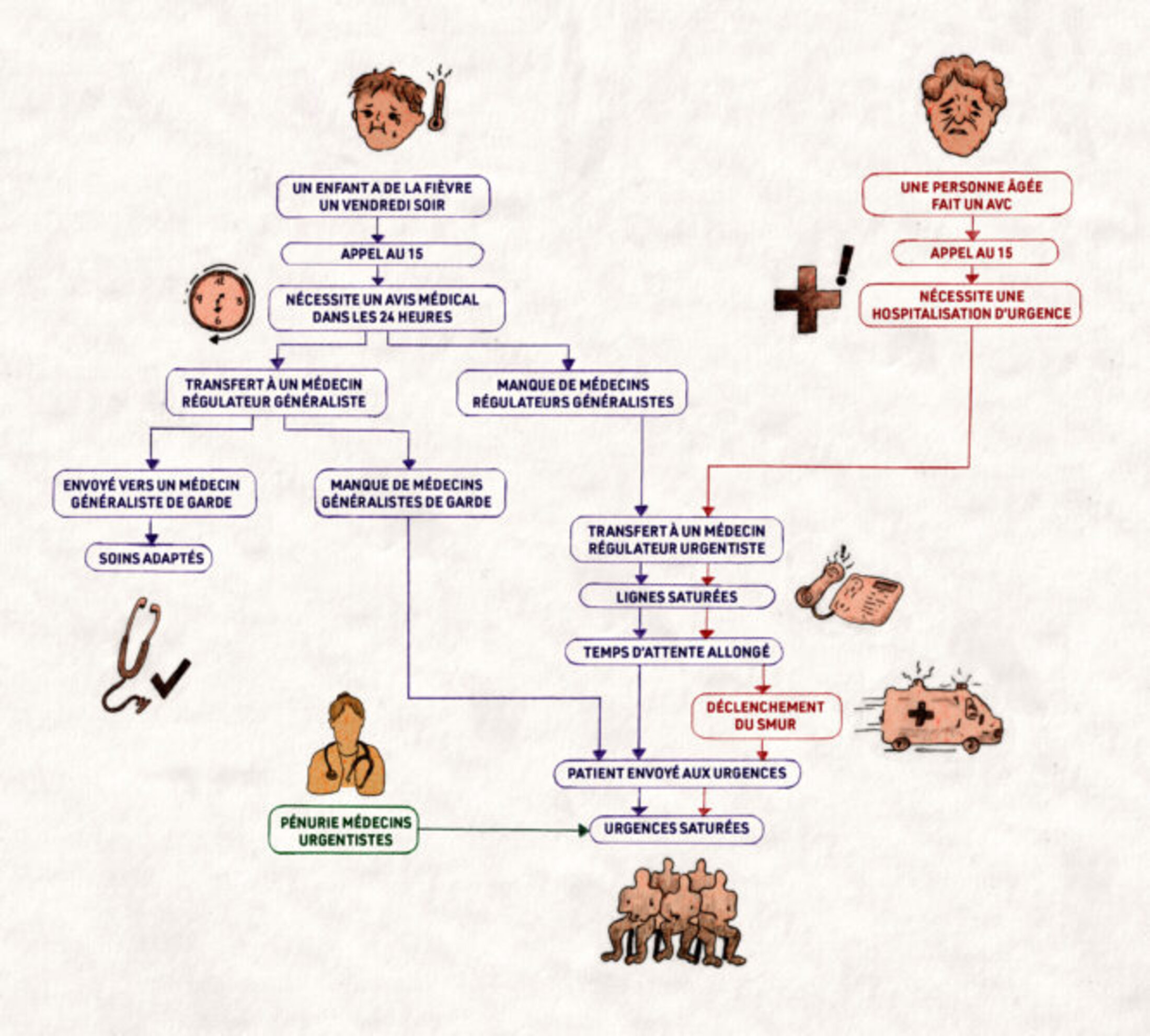
Le manque de médecins généralistes engorge ainsi les urgences, prises en étau entre un flux trop important et une pénurie de personnels, aboutissant à la fermeture progressive et définitive de cinq services d’urgences la nuit dans trois départements bretons. Ces services seront remplacés par une « antenne de médecine d’urgence » ouverte douze heures par jour et non plus vingt-quatre heures sur vingt-quatre.
En Ille-et-Vilaine, un service d’urgence pourrait être concerné, celui de Vitré. Le professeur Louis Soulat alerte : « Vitré est déterminant pour les usagers de Mayenne. À un moment donné, la distance n’est plus supportable pour les patients. » L’agence régionale de santé (ARS) indique que la mise en œuvre de ces « antennes d’urgence » sera « progressive » et « ne sera engagée que sous conditions d’une démarche positive et volontariste de la gouvernance de l’établissement de santé et de sa concertation territoriale ». À ce jour, en plus de celui de Vitré, trois services d’urgence pourraient basculer en antenne dans le Finistère et un dans les Côtes-d’Armor.
Quatre cliniques privées fermeront leurs portes cet été
Les médecins libéraux exerçant en cliniques privées, quant à eux, rechignent à participer aux gardes le soir et le week-end. Au CHU de Rennes, le professeur Soulat demande depuis plusieurs mois à l’ARS d’imposer un radiologue de garde aux centres hospitaliers privés de Saint-Grégoire et de Cesson-Sévigné, qui dépendent du groupe Vivalto Santé, pour alléger la charge de travail des radiologues du CHU. Sans succès pour le moment. Interrogés sur ce point, l’ARS et Vivalto n’ont pas répondu.
Mais dans le même temps, d’après les informations de Splann !, le groupe privé prévoit la fermeture de plusieurs cliniques en août 2025 : quinze jours de fermeture à Brest et Pontivy, une semaine à Saint-Malo. Tandis qu’à Morlaix, « la direction a décidé la fermeture le week-end de tous les services », assure une source au sein de l’une des cliniques. « Mais ceci à titre définitif et non pas uniquement pour la période estivale. Quand nous posons la question de la prise en charge des urgences, on nous répond : orientation vers l’hôpital public ! »
La stratégie est assumée par Emmanuel de Geuser, directeur général de Vivalto Santé : « Nous regardons ce qui permet d’économiser du temps de personnel », expliquait-il au Figaro le 9 mai.
Moins de lits, plus d’ambulatoire
Un autre axe clef prôné par l’ARS pour désengorger les urgences consiste à « une meilleure gestion des lits », pour faciliter les sorties et libérer des places. Depuis une dizaine d’années, le nombre de lits d’hospitalisation a progressivement diminué, au profit de « places » pour des opérations rapides, faites en une journée, sans dormir à l’hôpital. C’est ce que l’on appelle la médecine, ou la chirurgie, ambulatoire.
Les hôpitaux bretons ont ainsi perdu 656 lits depuis dix ans. La Cour des comptes a pourtant estimé à 45 000 le nombre de lits supplémentaires en médecine et chirurgie nécessaires, entre 2020 et 2024, pour accompagner le vieillissement de la population.
Le développement de l’ambulatoire est une amélioration pour les patients, tous les praticiens hospitaliers que nous avons rencontrés le défendent. Mais certains regrettent un virage trop abrupt. « Avoir fermé des lits conventionnels pour en faire des places en ambulatoire est une erreur. Les patients en hospitalisation complète [qui restent à l’hôpital plusieurs jours et nuits – ndlr] sont bien plus lourds et donc la charge de travail a beaucoup augmenté », relève Cécile Vigneau, cheffe du service de néphrologie au CHU de Rennes jusqu’en 2023.
La population vieillit, les patients qui arrivent à l’hôpital souffrent de multiples pathologies, ils restent hospitalisés plus longtemps, et donc la disponibilité des lits diminue. Pour Cécile Vigneau, il faudrait donc au contraire en augmenter le nombre : « On reçoit des mails nous disant : “C’est la grippe donc vous devez faire sortir deux malades par service tous les deux jours avant midi pour absorber les malades des urgences.” Mais quand nos patients restent en moyenne dix jours dans nos lits, ce n’est pas possible. Ou alors ils vont revenir vingt-quatre heures après parce qu’ils n’ont pas été assez bien soignés. »
Des patients bloqués à l’hôpital faute de solutions en aval
Pour faire sortir les patients plus tôt, encore faut-il qu’à la sortie de l’hôpital, des structures et des soignants puissent les accompagner. « On a des difficultés d’aval sur tous les établissements, qui se sont accrues depuis la crise covid, avec des lits fermés faute de personnels. Un manque d’infirmiers, de services d’aide à domicile. Le relais avec le secteur médico-social aussi est difficile. En fait, tous les échelons de l’aval sont grippés », explique Ariane Bénard, directrice du centre hospitalier de Saint-Brieuc.
Les établissements en soins médicaux et de réadaptation jouent un rôle essentiel dans le suivi et la rééducation des patients après une hospitalisation. La Bretagne a perdu 554 lits dans ces structures en dix ans, pour le secteur public. Et dans le bassin de vie des hôpitaux costarmoricains, il faudrait 37 lits supplémentaires pour être au niveau de la moyenne régionale.
Que ce soit dans les Ehpad ou les services de soins à domicile, la capacité d’accueil pour les seniors n’est pas au niveau des projections de l’Insee : la part des plus 60 ans dans la population bretonne doit passer de 26 % à 31 % entre 2016 et 2023. « Nous avons beaucoup de lits d’ingénierie, de spécialités de la médecine. Mais nous manquons de structures entre l’hôpital et le maintien à domicile, lorsqu’une personne n’a pas forcément besoin de haute technologie mais surtout que l’on prenne soin d’elle », reconnaît Damien Henry, urgentiste à Lorient.
Les centres de soins non programmés, un marché rentable
La saturation des urgences s’accompagne aussi d’un nouveau marché rentable, dans le privé : les centres de soins non programmés. Créés par des médecins libéraux, ces cabinets promettent un accès rapide à un médecin pour les urgences non vitales.
Alors que le délai de rendez-vous pour un examen d’imagerie court entre un mois et trois mois selon les centres d’imagerie médicale dans la métropole de Rennes, Medalliance, par exemple, peut proposer un rendez-vous dans les soixante-douze heures, selon le témoignage d’une patiente rencontrée par Splann !.
Son médecin généraliste lui détecte une « masse » suspecte et préconise une échographie dans les plus brefs délais. Le premier rendez-vous proposé en cabinet d’imagerie médicale est trois semaines plus tard, tandis que Medalliance propose un examen deux jours plus tard, le jeudi de l’Ascension. Seule condition : payer un « forfait » d’entrée de 12,50 euros, non remboursé par la Sécurité sociale.
Ces centres répondent à un besoin : ils permettent d’avoir accès à un médecin rapidement pour des urgences relatives, à condition d’être prêt à payer un peu plus. Mais ils se concentrent sur des actes médicaux rapides et rentables.
Le Canard enchaîné révélait le 15 janvier qu’ils bénéficient à plein de la régulation : en demandant à leurs patients d’appeler le 15 avant d’être pris en charge, le soir, le week-end et les jours fériés, ces centres bénéficient de tarifs majorés, payés par la Sécurité sociale. Les centres médicaux sept jours sur sept appliquent même un dépassement d’honoraires qui s’élève à 14 euros le samedi après-midi, le dimanche et les jours fériés et à 30 euros du lundi au dimanche après 20 heure.
« Là c’est du “one shot”, alors que nous, on se bat pour la continuité des soins : bien connaître nos patients, les suivre, s’inquiète Laure Fiquet, médecin généraliste de la région de Rennes. On forme un nombre restreint de médecins, donc plus ce genre de centre va se développer, moins nous aurons de jeunes qui s’installeront en cabinet pour faire des prises en charge complexes. »
C’est une marchandisation de la médecine. Ils ont trouvé le filon.
Ces centres font aussi concurrence aux services hospitaliers d’urgence qui voient leurs médecins partir, attirés par un exercice ultrarentable et confortable en termes d’horaires. Un urgentiste tenté par l’expérience témoigne : « J’étais très séduit par le concept : il y a le matériel pour faire de l’échographie, de la radiologie, de la biologie. Ils fournissent le matériel et le secrétariat et sont très doués sur le discours. C’est une marchandisation de la médecine. Ils ont trouvé le filon. »
L’attachement au service public a eu raison de lui, finalement. « Les urgences sont comme un cul-de-sac pour les gens qui sont en rupture de soins et souvent en très grande précarité. Je trouve ça important qu’il y ait des praticiens qui y soient, que ce ne soit pas un lieu abandonné. »
Enfin, alors que la loi prévoyait leur installation dans les déserts médicaux, ces centres s’installent à proximité du littoral et dans des zones denses pour maximiser leur activité. « Il n’y a que la loi qui pourra limiter leur installation », rappelle David Le Goff, directeur de la délégation départementale d’Ille-et-Vilaine de l’ARS Bretagne.
Le 13 mai, les sénateurs ont justement adopté un dispositif qui encadre la liberté d’installation des médecins, avec une mesure inédite : les médecins déjà installés en zone dense effectueront un certain nombre de consultations dans des « zones prioritaires ». Ce à quoi répondaient, fin mars, des organisations syndicales et représentatives des médecins libéraux, hospitaliers, salariés, étudiants en médecine et élus locaux par : « Réguler une profession en pénurie ne solutionnera pas la pénurie elle-même ! »



